Salute
Cancro, un problema medico-sociale da affrontare con una visione sistemica
L’incidenza tumorale è in aumento nel mondo. Una malattia che ha un grande impatto non solo sociale ma anche economico per affrontare il quale è necessario una visione strategica del cancro che consideri il supporto della persona come parte integrante della cura
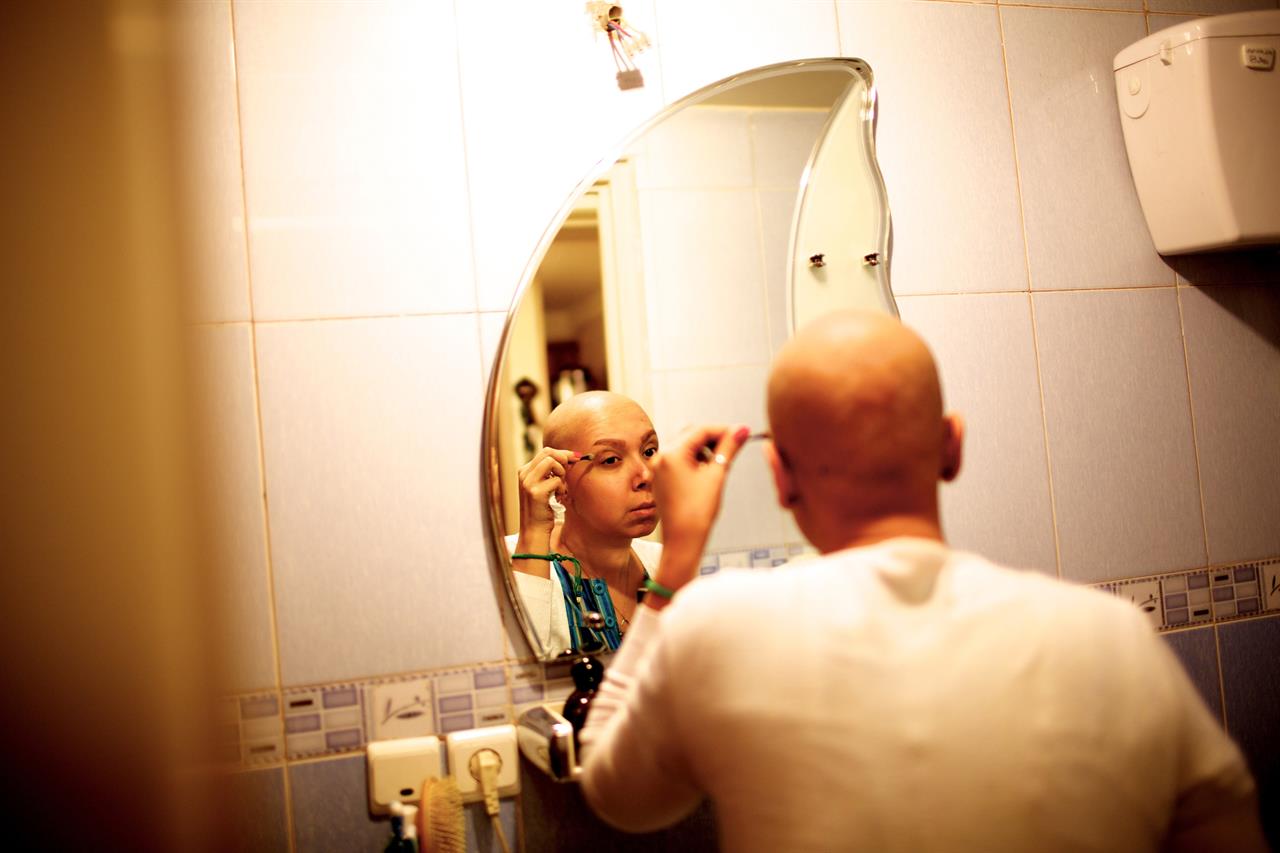
L’incidenza del cancro è in aumento nel mondo. Da 14,8 milioni di nuove diagnosi nel 2014, si è progressivamente passati a 18,1 milioni nel 2018 (di cui il 23,4% in Europa) e ne sono previste 22 milioni nel 2030. Per quanto riguarda la mortalità si è passati da 8,2 milioni nel 2014 a 9,6 stimati nel 2018. Tra i sessi, nel mondo, un uomo su 5 e una donna su 6 si ammalano di cancro e ne muoiono un uomo su 8 e una donna su 11. Le persone che attualmente vivono nel mondo a 5 anni dalla diagnosi sono 43,8 milioni (IARC, “Global Cancer Statistics 2018”, A Cancer Journal for Clinicians, 12.9.2018).
I numeri del cancro in Italia
In Italia ci si attendono 373.300 nuove diagnosi (52% uomini, 48% donne) nel 2018, 4.300 in più del 2017, oltre 1000 nuove diagnosi al giorno. Cioè, un uomo su 2 e una donna su 3 si ammalerà di cancro nel corso della sua vita. Le Regioni col maggior numero di diagnosi di cancro stimate per il 2018 sono Lombardia (64.000), Lazio (33.850) e Veneto (31.850). Attualmente, nel nostro Paese, convivono con una diagnosi di cancro circa 3,4 milioni di persone (oltre 2,2 milioni nel 2006), cioè il 6% della popolazione, dato in costante aumento (AIOM, AIRTUM, Fondazione AIOM, PASSI, “I numeri del cancro in Italia 2018”).
Tuttavia – si legge nel suddetto rapporto – pur considerando l’aumento di diagnosi di cancro dovuto all’invecchiamento della popolazione, l’incidenza dei tumori nel periodo 2013-2018 è in lieve calo tra gli uomini (-1,1% per anno dal 2007) e sostanzialmente stabile tra le donne. Ma il dato che colloca l’Italia al primo posto in Europa è il calo del 17,5% dei decessi per cancro in 15 anni (2001-2016). Anche le percentuali di guarigione sono nel complesso migliorate: a cinque anni dalla diagnosi sono vivi il 63% delle donne e il 54% degli uomini.
In buona sostanza, di cancro, pur aumentando ogni anno il numero complessivo di diagnosi a causa dell’invecchiamento della popolazione, si muore di meno e si guarisce di più e – anche quando ciò non accade – si riesce spesso a cronicizzare la malattia, convivendo con essa sempre più a lungo. Ciò è possibile grazie al miglioramento delle tecniche diagnostiche – che consentono anche di cogliere l’insorgere della malattia in stadio più precoce rispetto al passato – e all’evoluzione degli strumenti terapeutici e delle metodologie di cura.
Tutto ciò fa sì che il numero di persone in Italia che vivono con una diagnosi di cancro alle spalle – la cosiddetta ‘prevalenza’ – sia in costante aumento. Dagli attuali 3,4 milioni, se ne attendono 4,5 alla fine del 2020.
L’impatto del cancro sulla vita della persona malata e dei suoi famigliari
Questo significa che la persona che si ammala di cancro ha sempre più spesso un lungo percorso di cura davanti a sé. Cicli di terapie gravate da effetti collaterali che richiedono, a fianco e in alleanza con le terapie oncologiche, un attento supporto di medicina generale per ridurre la sofferenza fisica e sostenere la fisiologia dell’intero organismo e un supporto psicologico per ricostruire quell’identità personale che il cancro manda in pezzi e ridare una nuova prospettiva alla propria vita.
Ma il cancro non cambia solo la vita di chi si ammala, cambia pesantemente anche la vita di chi lo assiste e di tutta la famiglia. Tali cambiamenti sono sicuramente generati dall’impatto che la diagnosi di cancro ha sul piano psicologico e affettivo, ma anche dallo stravolgimento della quotidianità, dei progetti, dell’immaginario del proprio futuro, dell'attività lavorativa per gli adulti e del percorso di studi per i figli adolescenti.
Riteniamo quindi che una stima indicativa – del tutto prudenziale – del numero di persone in Italia strettamente coinvolte, direttamente e indirettamente, da una diagnosi di cancro, possa attualmente aggirarsi intorno ai 10 milioni.
I costi del cancro in Italia e la “tossicità finanziaria”
I recenti buoni risultati in termini di sopravvivenza sono in gran parte dovuti alle nuove terapie a bersaglio molecolare (targeted therapies) e all’immunoterapia, ma il loro costo è molto elevato. Il Fondo di 500 milioni di euro per i farmaci oncologici innovativi istituito nel 2016, non sarà sufficiente a coprire i costi previsti per il 2018 che saranno compresi fra 590 e 610 milioni di euro, superando così di 90-110 milioni il tetto stabilito. Tutto ciò, in cinque anni (2013-2017) in Italia, ha aumentato la spesa per le terapie da 3,6 a 5 miliardi di euro. E si può facilmente prevedere che sia destinata ad aumentare negli anni successivi. Peraltro nel giugno 2017, al meeting annuale dell’American Society of Clinical Oncology (ASCO), il presidente AIOM Carmine Pinto ha sottolineato che “troppo spesso si dimentica che il costo delle terapie è solo il 30% del costo complessivo che i cittadini e la società devono affrontare di fronte a una neoplasia. Tutto il resto è rappresentato dai costi sociali, assistenziali, lavorativi”.
Tale 70% dei costi grava in gran parte sugli stessi malati e sulle loro famiglie. Da un’analisi – eseguita dall’Istituto Nazionale Tumori ‘Pascale’ di Napoli – di 16 studi condotti tra il 1999 e il 2015 che hanno coinvolto 3760 pazienti oncologici con tumore al polmone, mammella e ovaio (tutti trattati all’interno del SSN), è emerso che il 22,5% presentava ciò che oggi in letteratura si indica come ‘tossicità finanziaria’ del cancro. Un default economico che coinvolge il malato e la sua famiglia, che condiziona la qualità di vita, i progetti di tutti e che a volte orienta persino verso scelte alimentari e stili di vita meno sani. Ma ciò che è emerso di più sconvolgente è che la persona malata che si trova in questa condizione di fragilità ha il 20% in più di probabilità di morte, nei mesi e negli anni immediatamente successivi alla diagnosi, rispetto ai malati che non si trovano in difficoltà economiche.
Francesco Perrone, autore dello studio, sottolinea che “la dimensione del peggioramento del rischio di morte tra i pazienti con tossicità finanziaria è simile alla dimensione dell’effetto benefico di alcuni nuovi farmaci…prevenire o “curare” la tossicità finanziaria potrebbe avere un effetto positivo sul destino dei pazienti, quasi quanto un farmaco, e senza effetti collaterali”.
Ma di che cifre stiamo parlando?
Dall’analisi dei dati del Rapporto AIOM-AIRTUM 2017 e dell’indagine FAVO-CENSIS sui costi sociali del cancro 2012 (pubblicati anche in efficace sintesi sul Corriere della Sera del 10.3.18) emerge che l’impatto economico del cancro su ogni paziente e sulla sua famiglia ammonta a 41.197 € nei 5 anni successivi alla diagnosi. Di questi, 7.145 € sono costi diretti (spese mediche e non mediche correlate ai trattamenti terapeutici: farmaci, visite, presidi sanitari, trasporti, colf, badante, ecc.) e ben 34.052 € costi indiretti dei quali 10.978 da mancato reddito di lavoro del malato, 6.668 da mancato reddito di lavoro del caregiver e 15.038 come valore dell’assistenza complessiva prestata dallo stesso caregiver. L’impatto sulla vita lavorativa è pesantissimo: il 78% dei pazienti e il 72,4% dei caregiver, subisce cambiamenti in termini di perdita del lavoro, assenze e riduzione del rendimento. Basti pensare che ⅓ dei cosiddetti lungoviventi – 40% mammella, 33% colon-retto, 17% prostata – soffre ancora di fatigue significativa dopo 6 anni dalla fine delle terapie (Jones JM et al., 2016).
Il cancro come problema medico-sociale
Quanto detto fin qui, configura una situazione critica che – anche se solo a prima vista – può apparire perfino paradossale. Proprio ora, cioè, che, con l’avanzamento di nuove e più efficaci metodologie di diagnosi e cura, dal cancro si guarisce di più e si è persino in grado di cronicizzarlo, emergono, a vari livelli, difficoltà tali per la sua gestione da incidere pesantemente sulla vita personale, famigliare e lavorativa di chi ne è coinvolto e da rendere il sistema socio-sanitario/economico a rischio di sostenibilità. Il cancro quindi – come del resto altre patologie cronico-degenerative – assume sempre più i contorni di un problema medico-sociale.
In altre parole, ci troviamo di fronte a nuovi bisogni – peraltro destinati ad aumentare nel tempo per la complessità delle ragioni espresse – che richiedono risposte appropriate ed efficaci per ridurre la sofferenza globale (fisica e psicologica) della persona ammalata e di coloro che ne condividono il cammino per:
- sostenere l’autonomia personale e lavorativa durante il percorso delle cure
- favorire un ricorso più appropriato alle strutture socio-sanitarie
- migliorare la qualità della relazione con i propri curanti
- ottenere i migliori risultati dalle stesse terapie
- consentire una più equa distribuzione delle risorse a livello sociale e sanitario
Peraltro l’orientamento sempre più tecnico e specialistico della Medicina e la burocratizzazione delle procedure riduce ai minimi termini quel tempo della relazione tra malato e medico che lo stesso codice deontologico sancisce come “tempo di cura”, luogo naturale ove tali bisogni possono trovare accoglienza.
Il malato e i suoi famigliari manifestano sempre più spesso un senso di abbandono all’uscita dall’ospedale dove, al di là di ciò che recitano le ‘carte dei servizi’, non trovano di fatto gli spazi di ascolto, di supporto e di accompagnamento necessari a percorrere con fiducia uno dei tratti più difficili della propria vita.
La comunicazione fra Oncologo e Medico di Medicina Generale è scarsa, ritardata e problematica. Come ben documenta una metanalisi di 36 studi pubblicata nel 2017 su A Cancer Journal of Clinicians, sia gli Oncologi sia gli stessi MMG esprimono incertezza sulle conoscenze ed esperienze in ambito oncologico dei MMG e manifestano scetticismo sulla capacità della controparte di svolgere adeguatamente il proprio ruolo.
Peraltro, è quasi sempre norma che il malato in terapia oncologica, anche per problemi di ordine generale, venga rinviato dal suo MMG all’oncologo, con tutte le difficoltà a contattarlo in ospedale e ad avere comunque risposte soddisfacenti ai bisogni se non strettamente correlati alle terapie.
Tutto ciò contribuisce non poco, insieme a un complesso di altre ragioni che non possiamo approfondire in questa sede, a determinare un sovraccarico nei professionisti della salute responsabile della sindrome da burnout (demotivazione, depressione, depersonalizzazione) che – come emerso da uno studio dell’ESMO (European Society for Medical Oncology) del 2017 – sembra coinvolgere il 71% degli oncologi. Tale condizione di esaurimento emotivo e spersonalizzazione – che affligge il 50% dei medici in uno studio pubblicato su Jama Internal Medicine nel 2018 – è correlata al doppio di rischio di incorrere in errori e pratiche scorrette che compromettono il rapporto tra paziente e medico e peggiorano la sicurezza e la qualità delle cure.
Tutto questo – e molto altro – induce a pensare che, pur essendo il nostro SSN al 4*posto nel mondo secondo la classifica Bloomberg 2018, sarà sempre meno in grado di rispondere in modo adeguato e soddisfacente ai bisogni complessi emergenti che vanno ben al di là delle procedure terapeutiche della malattia in senso stretto, ma che ne possono condizionare l’evoluzione e gli esiti.
L’emergere di una visione strategica del cancro che consideri il supporto della persona come parte integrante della cura
Come abbiamo visto, quindi, dal cancro si guarisce sempre di più. E anche quando ciò non accade, è spesso possibile curarlo quasi come fosse una patologia cronica, per il resto della propria vita. Ciò che è di fondamentale importanza, anche per il miglior esito delle stesse terapie, è imparare a pensarlo come una condizione che va vissuta dentro la propria vita, riprogettandola magari, ma senza rinunciare a vivere pienamente il proprio tempo. E un aiuto a chi si ammala, per realizzare tutto ciò, deve far parte dello stesso percorso delle cure.
Questo oggi è possibile grazie agli strumenti di aiuto e di supporto che sono oggetto di specifiche competenze umane e professionali orientate ad aiutare la persona durante il tempo della cura, a preservare il buon funzionamento della fisiologia dell’organismo e a fertilizzare quei processi vitali e affettivi che possono dare un nuovo significato e una nuova direzione al proprio esistere.
L’efficientismo tecnologico e lo spirito competitivo che caratterizzano la cultura del nostro tempo spingono a parlare sempre del cancro e della sua cura in termini di lotta, battaglia, guerra, armi… e, di conseguenza, a dividere il mondo di chi si ammala in vincitori e vinti. Ma, indipendentemente dalla guarigione come risultato possibile, le storie di tante persone che, insieme alle loro famiglie, hanno affrontato e condiviso paure e speranze senza lasciarsi sopraffare dagli eventi, dando corpo alla loro storia giorno per giorno con coraggio, saggezza e generosità, ci insegnano che ‘vincere’ – ammesso di voler continuare a usare questa parola – significa avere la forza di vivere comunque il percorso della malattia e delle cure anche come un’opportunità per dare voce a parti di sé sconosciute o trascurate; per imparare a guardare il mondo con nuovi occhi; per decidere di passare il proprio tempo laddove merita di essere vissuto; per riuscire, in poche parole, a rinnovare il senso della vita.
Gli Enti del Terzo Settore come rete di risorse territoriali integrate per una maggiore sostenibilità ed efficacia delle cure oncologiche
Nel 1973 è nata – nel contesto dell’Istituto Nazionale dei Tumori di Milano – Attivecomeprima, la prima Associazione in Italia che ha riconosciuto l’importanza fondamentale di dare una risposta strutturata e competente ai bisogni emergenti dei pazienti oncologici.
Proprio in quegli anni stavano venendo alla luce strumenti di cura destinati a cambiare il percorso di vita dei malati di cancro e la stessa storia dell’oncologia: la quadrantectomia seguita da radioterapia per i tumori della mammella inferiori ai 3 cm di Umberto Veronesi, e la prima chemioterapia (CMF) di Gianni Bonadonna. Queste non furono soltanto due straordinarie novità tecniche. Mentre con un intervento conservativo, in luogo della ben più mutilante mastectomia radicale, Veronesi stava implicitamente dicendo che la vita dopo il cancro poteva essere ancora tutta da vivere, Bonadonna stava offrendo agli oncologi la possibilità di poter finalmente disporre di una terapia medica efficace da proporre ai loro pazienti.
Ma a tutto ciò mancava ancora qualcosa di fondamentale. Occorreva trovare il modo di risanare quella ferita che il cancro provocava nella mente, spesso ben più profonda di quella che il bisturi lasciava sul corpo. Occorreva aiutare l’individuo a vivere la malattia non più come una ineluttabile condanna, ma come un evento trasformativo al quale poter reagire in modo vitale senza farsi sopraffare dagli eventi. Occorreva trovare il coraggio di guardare in faccia la paura per poter rinnovare il senso della vita, ricomporre quell’identità personale che il cancro mandava in pezzi e accendere la capacità di speranza.
Occorreva un luogo ove tutto ciò – i bisogni, le paure, la sofferenza che accompagnava e seguiva le terapie fino a scardinare la vita quotidiana e i progetti di un’intera famiglia – trovasse ascolto, competenza e risorse per poter vivere il cambiamento e riprogettare la propria vita. Occorreva organizzare tutto ciò in un metodo di lavoro che potesse aiutare il malato a ridurre la sofferenza fisica e psicologica e ad avviarsi con maggiore fiducia al percorso delle cure.
E fu così che in quel lontano 1973 una donna, Ada Burrone – con l’aiuto e la competenza umana e professionale di medici, oncologi, psicologi, operatori in ambito oncologico e volontari – seppe trasformare tutto ciò in una metodologia originale di lavoro, nata all’interno dello stesso mondo medico e in stretta alleanza con esso.
Dopo aver vissuto le ferite del cancro sulla propria pelle, infatti, col sostegno e l’incoraggiamento di quei medici illuminati dell’Istituto Tumori e insieme a quel gigante di cultura psicanalitica e di umanità che fu Franco Fornari – fondò Attivecomeprima, la prima Associazione nata, nel nostro Paese, per aiutare le persone che vivono l’esperienza del cancro e i loro famigliari a dare una nuova prospettiva alla propria vita e a contribuire attivamente, come lo stesso Veronesi si trovò a dire in anni recenti a proposito del lavoro dell’Associazione, al buon esito delle stesse terapie del cancro.
Nei successivi decenni, sono nate molte altre Associazioni in Italia. Associazioni che, almeno in molti casi, hanno sviluppato una competenza tecnica e professionale nell’affrontare i problemi della persona in stato di sofferenza, non meno importante e rigorosa della competenza tecnico-scientifica che la nostra medicina ha saputo sviluppare.
Crediamo sia giunto il tempo che questi due ambiti del sapere e delle competenze umane e scientifiche che l’uomo ha saputo produrre, debbano interagire in modo più strutturato e organizzato per formare un vera e propria Rete di risorse e servizi sul territorio che consentano di realizzare quella continuità di cura tra ospedale e domicilio indispensabile al malato e ai propri famigliari per riorganizzare la speranza e la vita dopo la diagnosi di cancro.
Se, infatti, urge ricostruire una relazione di cura fra paziente e medico più sensibile ai bisogni del malato e al suo contesto sociale, è altrettanto urgente ricostruire una relazione di fiducia e di alleanza fra gli stessi professionisti della salute e, in particolare, fra Oncologo e Medico di Medicina Generale a beneficio del paziente prima di tutto, ma anche degli stessi medici. E da questo punto di vista le Associazioni di Volontariato possono essere un luogo straordinario e strategico per promuovere e favorire l’emergere di una cultura della cura condivisa e solidale, di nuove alleanze sul territorio fra i pazienti e i loro medici e di questi fra di loro.
Perché, se è vero che ogni tipo di patologia oncologica ha la sua specificità dal punto di vista dell’impatto sulla vita del paziente, delle diverse competenze specialistiche e dei percorsi diagnostico terapeutici necessari alla sua gestione, i pazienti e i loro famigliari sono trasversalmente accomunati dall’esperienza del cancro in quanto evento traumatico e trasformativo in tutta la sua complessa dimensione biomedica, sociale, famigliare, lavorativa ed esistenziale. E con questa realtà si confrontano ogni giorno da anni le molte Associazioni di volontariato che lavorano sul territorio.
Non solo, ma tutto ciò anche per offrire ulteriori strumenti alla politica e alle Istituzioni pubbliche per produrre, insieme, una nuova, più ampia ed evoluta concezione della salute che consenta a tutti noi di vivere – come prospettiva culturale e strategica – la malattia dentro la vita e non più la vita dentro alla malattia. Una concezione della ‘salute come bene comune’ che potrà contribuire non poco a un rafforzamento del tessuto sociale del nostro Paese.
Ma affinché tutto questo possa prendere corpo e produrre i suoi migliori effetti, occorre un urgente e profondo ripensamento dei criteri di finanziamento del Terzo Settore.
*Alberto Ricciuti è il presidente Attivecomeprima Onlus
Cosa fa VITA?
Da 30 anni VITA è la testata di riferimento dell’innovazione sociale, dell’attivismo civico e del Terzo settore. Siamo un’impresa sociale senza scopo di lucro: raccontiamo storie, promuoviamo campagne, interpelliamo le imprese, la politica e le istituzioni per promuovere i valori dell’interesse generale e del bene comune. Se riusciamo a farlo è grazie a chi decide di sostenerci.
